Автор:
- Наумова Елена Витальевна врач-отоларинголог, ведущий врач клиники
Острый экссудативный средний отит или жидкость в среднем ухе развивается как осложнение острой респираторно-вирусной инфекции (ОРВИ), поражающей слизистые оболочки полости носа, слуховой трубы и среднего уха.
Чаще всего заболевание встречается в детской практике в связи с анатомическим особенностями строения уха и носа в этом возрасте. Слуховая труба, как отдел среднего уха, достаточна широкая и короткая, и инфекционный фактор очень легко и быстро распространяется по слизистой оболочке в полость среднего уха, вызывая его воспалительный процесс. У взрослых часто это заболевание развивается при неправильном высмаркивании (при одновременном высмаркивании обеих половин носа) или при неадекватном промывании носа специальными дренажными приспособлениями (типа Долфин), когда под напором в среднее ухо поступает промывная жидкость, вызывая его воспаление.
Механизм развития
Причина экссудативного отита кроется в попадании инфекции в среднее ухо. Но механизм течения заболевания при этом отличается от острых гнойных форм.
Как правило, воспалительный процесс поднимается в барабанную полость из носоглотки через евстахиеву трубу. В последней он вызывает сильную отечность, что ухудшает ее проводимость и снижает степень вентилируемости. Далее инфекция проникает в среднее ухо, где также начинает развиваться воспаление.
Возникший катаральный отит без должного лечения перерождается в экссудативный тип. Вырабатывающаяся в барабанной полости жидкость начинает продуцироваться усиленными темпами. В обычном состоянии она постепенно вытекает через евстахиеву трубу. Но при инфицировании этот соединительный участок сильно отекает, что значительно усложняет отток естественной жидкости.
Накопившийся в барабанной полости и евстахиевой трубе экссудат является прекрасной средой для развития инфекции. Вирусная или бактериальная флора активно распространяется по тканям, а жидкость, в свою очередь, постепенно густеет, превращаясь сначала в плотную слизь, а затем и в гной.
Симптомы
Поскольку симптомы у взрослых выражены плохо, своевременно установить наличие заболевания сложно. Единственным верным признаком заболевания становится снижение слуха, которое сопровождается шумом.
Могут быть замечены следующие симптомы:
- ощущение заложенности с одной или обеих сторон,
- появление «плеска жидкости» внутри уха при смене головы,
- заложенность носа,
- слышимость своего голоса в голове.
Признаки обострения у детей
У детей проблема часто не обнаруживается своевременно, это может привести к тугоухости третьей степени. Поэтому лучше показать малыша отоларингологу после перенесенных заболеваний верхних дыхательных путей. Именно они наиболее часто приводят к проблемам.
Признаками обострения у детей заключается в снижении слуха. Возможны проблемы с речью. У детей чаще развивается двухсторонняя форма. Дети, умеющие говорить, отмечают шум в ухе.
Температура тела сохраняется на нормальных отметках, но иногда может быть субфебрильной. Последняя чаще отмечается при наличии вялотекущего инфекционного процесса в носоглотке.
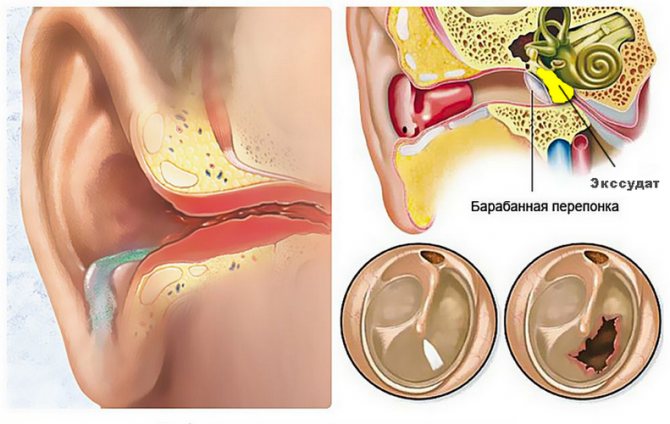
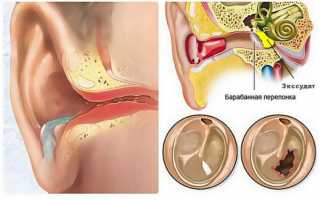
Барабанная перепонка во время экссудативного отита при осмотре отоскопом
Основные причины
Итак, экссудативный отит вызывает бактериальная или вирусная инфекция, попавшая в среднее ухо. Что же является изначальной причиной заболевания? Привести к такой форме воспаления способны:
- Воспаления в носовой полости и носоглотке;
- искривление носовой перегородки, нарушающее вентилируемость лор-системы;
- воспаление аденоидов;
- евстахиит;
- снижение иммунитета;
- попадание воды в среднее ухо;
- переохлаждение;
- аллергический ринит;
- реакция на перепад давления.
Причины экссудативного среднего отита у детей
Основными причинами, способствующими развитию ЭСО, считают:
— изменения слизистой оболочки слуховой трубы на фоне острых и хронических воспалительных заболеваний носа, околоносовых пазух и носоглотки в результате снижения иммунитета,
— дисфункцию слуховой трубы, из-за нарушения функции мышц открывающих её,
— обтурацию устья слуховой трубы аденоидными вегетациями (разрастаниями), гиперплазированной (увеличеной) трубной миндалиной, рубцовыми изменениями, доброкачественными и злокачественными новообразованиями носоглотки,
— неэффективную терапию острого среднего отита,
— анатомические и физиологические особенности развития слуховой трубы в детском возрасте.
Следует отметить, что одним из предрасполагающих факторов к возникновению ЭСО является посещение детского дневного учреждения. В возрасте от 2-х до 7-и лет, развитию данной патологии могут предшествовать острая вирусная инфекция, хронический аденоидит, острый катаральный средний отит. У детей от 8-и до 15-и лет развитие экссудативного среднего отита происходит на фоне вазомоторного ринита или хронического риносинусита.
Стадии развития заболевания
Длительный процесс развития экссудативного отита отоларингологи делят на 4 этапа, отличающихся степенью проявления симптоматики:
- На начальном этапе, который может длиться до 4 недель, происходит ухудшение вентилируемости барабанной полости и евстахиевой трубы из-за постепенного скопления жидкости в них. Уже сейчас проявляются первые признаки патологии: пациент слышит отзвук своего голоса и испытывает легкие проблемы со слухом. Эти симптомы настолько незначительны, что мало кто воспринимает их как знак течения болезни.
- На секреторном этапе в барабанной полости продолжается скапливание экссудата. В ответ на воспаление железы начинают продуцировать больше секрета, который не успевает выйти по евстахиевой трубе из-за ее отечности. Скопление жидкости приводит к проявлению новых симптомов — чувству переливания в ухе и ощущению давления в нем. Эта стадия также значительно растянута во времени и может длиться от 1 месяца до года.
- На мукозной стадии экссудат под действием инфекции начинает густеть, становится вязким и полностью заполняет собой барабанную полость. Жидкость мешает движению слуховых косточек, что приводит к полной невозможности пациента воспринимать звуки воспаленным органом слуха. Данный этап развития заболевания может занимать от 1 до 2 лет.
- Фиброзная стадия — самая последняя и необратимая. Слизь постепенно превращается в гной, слизистые оболочки барабанной полости и мембрана деформируются, а слуховые косточки повреждаются. Восстановить функциональность органа становится практически невозможно.
Виды экссудативного среднего отита у детей
По своей продолжительности ЭСО делят на три формы течения: острая (до 3 недель), подострая (от 3 до 8 недель) и хроническая (более 8 недель).
По характеру изменений, происходящих в слизистой оболочке среднего уха, выделяют четыре формы ЭСО: начальная экссудативная, секреторная, продуктивно секреторная, дегенеративно-секреторная (с преобладанием фиброзно-склеротического процесса).
Существует ещё одна классификация ЭСО, в основу которой положены аналогичные принципы (физические параметры содержимого барабанной полости: вязкость, прозрачность, цвет, плотность и длительность патологического процесса). В ней выделяют четыре стадии течения ЭСО: катаральную (до 1 месяца), секреторную (от 1 до 12 месяцев), мукозную (от 12 до 24 месяцев), фиброзную (более 24 месяцев).
Особенности диагностики
Поскольку серозный отит протекает безболезненно, многие пациенты даже не ощущают, что в среднем ухе у них развивается воспалительный процесс. Легкие нарушения слуха, аутофонию и чувство переливания в органе слуха они оставляют без должного внимания, откладывая посещение отоларинголога на неопределенный срок. А тем временем заболевание поражает их орган.
Чтобы вовремя диагностировать серозный отит, важно прислушиваться к своему организму и всерьез воспринимать любые, даже самые легкие симптомы. Помогают своевременно разглядеть заболевание регулярные медицинские комиссии. Как правило, лор всегда входит в перечень специалистов, которых следует посетить.
Тяжелей всего диагностировать это «тихое» заболевание у маленьких детей, а ведь они, из-за возрастных особенностей строения лор-системы, больше взрослых подвержены данной патологии. Родителям нужно присматриваться к своим детям и при первых признаках ухудшения слуха у малышей отправляться к отоларингологу.
Благодаря специальным инструментам отоларингологи способны увидеть признаки накопления экссудата за барабанной перепонкой. При подозрении на серозный отит лечащим врачом могут быть использованы следующие методы:
- аудиометрия для оценки восприятия звуковых волн разной частоты;
- изучение подвижности барабанной перепонки;
- проверка проходимости евстахиевой трубы;
- рентгенография для оценки объемов накопления слизи в полости.
Виды
Экссудативный отит бывает нескольких видов. В основном дифференцируется по пораженной части уха. Разделяется на:
- наружный,
- хронический,
- острый,
- среднего уха.
Наружный
Воспалительный процесс может быть спровоцировать вирусами, бактериями, грибками. Среди факторов, стимулирующих развитие болезни, является:
- уменьшение серозной смазки,
- длительное использование лекарств,
- снижение кислотного равновесия,
- укусы насекомых,
- применением наушников-вкладышей.
Воспаление может затрагивать весь слуховой проход. Во время осмотра обнаруживается его сужение, увеличение регионарных лимфатических узлов.
Хронический
Хроническая форма возникает в том случае, если не было своевременно начато лечение, оно не доведено до конца.
Негнойное воспаление приводит к нарастающему воспалению уха, заложенности, чувства распирания с пораженной стороны. Появляется в ушах шум, особенно он усиливается при движении головой.
Про хроническую форму говорят, если заболевание длится больше восьми недель. Его главное последствие – необратимое снижение слуха, задержка развития речи у малышей.
Острый
Речь об острой форме идет, если симптомы и признаки сохраняются на срок до трех недель. Протекает в три этапа. Сначала происходит поверхностное воспаление эпителия. Особые симптомы острого отита не обнаруживаются.
На секреторной стадии активируются бокаловидные клетки. Внутри полости накаливается слизь, являющаяся отличной средой для развития бактерий. На последней стадии происходит снижение секреции, наблюдается адгезивный процесс.
Среднего уха
Бывает правосторонний, левосторонний, двухсторонний. Часто становится следствием заболеваний, приводящих к развитию отрицательного давления в полостях среднего уза, образованием секрета.
Происходит нарушение путей оттока секрета, особенно из передних камер в носоглотку. Сначала образуется вакуум. Кислород начинает всасываться, давление в барабанной перепонке падает.
Методики лечения
Если тщательная диагностика подтвердит, что у пациента протекает негнойный средний отит, ему будет назначено лечение. Методы терапии зависят от стадии заболевания, но в первую очередь специалист займется первопричиной патологии.
Лечить патологию всегда начинают с терапии первоначального заболевания. Так, если двусторонний экссудативный отит вызван аллергическим ринитом — врач направит вас к аллергологу или сам назначит соответствующую терапию. Для лечения заболеваний лор-органов, приведших к накоплению жидкости в барабанной полости, отоларинголог распишет вам курс антибактериальных препаратов.
Консервативная терапия
Лечение экссудативного отита по консервативной методике заключается в применении:
- антибиотиков;
- антигистаминов;
- противовоспалительных препаратов (в том числе, и стероидных);
- муколитиков;
- сосудосуживающих препаратов.
Дополнительно серозный отит лечат, назначая курс физиопроцедур. Электрофорез со стероидами, фонофорез, магнитная, ультразвуковая и лазерная терапия, а также пневмомассаж барабанной перепонки способствуют ускорению выздоровления пациентов.
Хирургическое вмешательство
Если консервативная терапия оказывается неэффективной или же пациент обратился к врачам, имея хронический экссудативный средний отит, специалисты принимают решение о необходимости проведения операции.
При оперативном вмешательстве все полости вычищаются от слизи или гноя и тщательно санируются во избежание рецидива. Хирург проникает в полость среднего уха, сделав на барабанной перепонке надрез, через который жидкость будет вытекать самостоятельно. В качестве дренажа в отверстие в мембране вводится трубочка, через которую секрет продолжает выходить в слуховой проход. Посредством данного шунта в течение 2-3 недель производится санирование полости с помощью лекарственных средств.
Клинические проявления патологии
Из-за смазанной клинической картины, отсутствия ярких проявлений (повышения температуры, боли, симптомов интоксикации) заболевание как правило обнаруживается случайно при прохождении осмотра или обращении по поводу другой патологии.
Существуют симптомы, при появлении которых необходимо обратиться к врачу для исключения развития этого заболевания.
К таким проявлениям можно отнести:
- в ушах появляются звуки напоминающие плеск или переливание воды,
- аутофония – человек слышит эхо собственного голоса,
- снижается слышимость своего голоса при разговоре,
- понижение слуха, постоянная заложенность ушей,
- нарушение носового дыхания.
Легче диагностировать и начать лечение заболевания у взрослых, потому что дети редко обращают внимание родителей на отклонения от нормы, если они не вызывают боли или сильного дискомфорта. Мама должна насторожиться если у ребенка хронически заложен нос или ему удобнее дышать ртом, ребенок замолкает и начинает прислушиваться во время того, как он говорит, отмечаются нарушения слуха , эти симптомы могут свидетельствовать о развитии экссудативного отита.
Острый отит имеет те же симптомы, что и хронический, отличается лишь длительность течения процесса. Если лечение отита начато пока он острый у пациента больше шансов выздороветь без ущерба слуховому аппарату.
Лечение
Главная задача медиков – как можно тщательней и эффективней бороться с недугом.
Лечение проходит в несколько этапов:
- прием антибиотиков противомикробных и противоаллергических лекарств;
- восстановление носового дыхания путем устранения причин возникновения;
- комбинирование препаратов с муколитиками, которые способствуют выходу жидкости;
- семидневный курс сосудосуживающих капель в нос;
- катетеризация – ввод лекарственного состава через специальный катетер для устранения отека и циркуляции экссудата;
- продувание ушей воздухом под давлением;
- электрофорез противовоспалительными препаратами.
Если терапия не приносит результатов, врач проводит хирургическое вмешательство под анестезией.
Как лечить экссудативный отит у ребенка?
Коварность недуга в большом риске осложнений, которым подвержены именно дети.
Нарушения слуха могут быть необратимыми, потому так важен медицинский контроль.
И точный диагноз «экссудативный отит у ребенка» поставить может лишь доктор.
О симптомах и лечении катарального отита у детей читайте здесь.
Болезнь характеризует отток жидкости в среднем ухе, но воспаление при этом отсутствует.
Инфекция проникает внутрь, локализуется в среднем ухе, но на первых этапах симптоматики, которые бы указывали на патологию, нет. Барабанная перепонка цела, существенной боли нет, но острота слуха потихоньку снижается.
Экссудативному отиту в большей степени подвержены детки 3-7 лет. Патология протекает без заметных признаков, хотя сначала в полости уха образуется серозный экссудат, а потом и гнойный.
По мере развития болезни у ребенка снижается слух, потому, если своевременно не провести терапию, то не исключено развитие тугоухости 3-ей степени.
Виды и формы
По времени течения принято выделять несколько фаз заболевания — острый отит (длится до трех недель), подострый (3-8 недель), и хронический, если патология затянулась более чем на 8 недель.
Экссудативный средний отит можно описать по этапам:
- Начальный — для этого этапа свойственны первичные отклонения на уровне слизистой, одни клеточки просто подменяются уже другими.
- Секреторный — повышается объем работы бокаловидных клеток, что и производят секрецию.
- Мукозный — экссудат постепенно густеет, приобретает вязкость.
- Дегенеративный — уровень секреции падает, слипаются структуры, развиваются фиброзные процессы.
Также отит может быть односторонним, с поражением одного ушка и, соответственно, двухсторонним — с поражением двух ушек сразу.
В подавляющем большинстве случаев детки болеют двухсторонним отитом.
Симптомы и признаки
Так как симптоматика выражена слабо, диагноз ставится поздно, и лечение обещает быть затяжным.
Температура тела малыша либо обычная, либо субфебрильная.
Общее состояние ребенка тоже в норме. Детки вообще могут абсолютно ни на что не жаловаться, потому его могут выявить буквально случайно на плановом приеме у отоларинголога.
Признаки недуга будут следующие:
- понижение остроты слуха;
- чувство давления или некоторого бульканья в области слухового прохода;
- треск в ушке;
- больной не полностью слышит свой голос;
- шум в ушках, когда поворачиваешь голову.
В остром периоде не исключена боль в ушке, но не сильная. Экссудата на тот момент еще нет, только нарушена воздушная циркуляция в слуховом проходе.
В подостром периоде сама жидкость становится вязкой, то больной может жаловаться на проблемы со слухом, его мучает чувство переливания жидкости, а также тяжести в ушке.
Осложнения
Если недуг запущен, вскоре он перейдет в хроническую форму. Нет должного лечения — и через три года болезнь станет необратимой тугоухостью.
Также опасно самолечение: можно повредить слуховую трубу, барабанную перепонку, у ребенка нарушится слух, и восстановление его в полной степени будет невозможным.
Методы лечения
Как лечить малыша? Терапию назначают лишь после полнейшего обследования ребенка и объявления точного диагноза. Все лечение сводится к удалению самой причины недуга, а далее восстанавливается слух малыша.
Если обнаруживаются полипы либо аденоиды, их рекомендовано обязательно удалить.
Эта процедура нужна для того, чтобы улучшить проходимость евстахиевой трубы.
Так, в среднее ухо вводится воздух специальными аппаратами.
На старте болезни возможно и проведение лазеротерапии.
Катетеризация
Катетеризация означает введение в среднее ухо специальной тонкой трубочки. Но этот метод для малышей не подходит, так как введение катетера требует некоторого участия самого пациента. Потому деткам подбираются альтернативные методики.
Физиотерапия
Довольно часто используется электрофорез. Этот вариант лечения предполагает ввод лекарственных средств через кожу. Методика выбирается часто, ведь при ней применяется сниженный объем лекарственных средств.
Но эффективность терапевтических методов при всем том высока — с помощью электротока введенные растворы организмом больного усваиваются в два раза быстрее (если сравнивать с инъекциями).
Неудобств этот способ не вызывает, потому можно с ее помощью лечить и маленьких деток.
Медикаменты
Могут назначаться сосудосуживающие препараты — Називин, Санорин.
Они необходимы для восстановления аэрации слухового прохода, а также улучшения оттока жидкости. Для разжижения мокроты выписываются муколитики — Амбробене или Амброксол.
Если обнаружена инфекция, назначаются антибиотики — Азитромицин либо Амоксиклав. Также по решению врача могут назначаться противовоспалительные препараты, антигистаминные средства. Обязательная часть лечение — прием витаминных комплексов.
Советы Комаровского
Известный педиатр Комаровский отмечает, что экссудативный отит является серьезным заболеванием. При необходимости ребенка могут госпитализировать.
Учитывая тот факт, что болезнь какое-то время проходит бессимптомно, Комаровский напоминает, как важно проходить профилактические осмотры.
Это должно случаться не реже раза в полгода, а у малышей можно проводить осмотр и чаще, раз в три месяца.
Если ребеночек склонен к частым ОРВИ, ринитам, то ходить к ЛОРу нужно чаще.
Профилактика
Всю профилактическую работу можно разделить на две части. Первая — стараться исключать болезни, которые могут привести к отиту. Это частые ОРВИ, риниты, гаймориты, синуситы, аденоиды.
Если избежать болезней не удалось, то в силах родителей грамотно и качественно их лечить, а главное, долечивать.
Вторая часть всех профилактических процедур — это повышение защитных сил организма.
А значит, элементарные закаливающие процедуры, частые и длительные прогулки на свежем воздухе, это приучение ребенку к правилам личной гигиены, это, наконец, спорт и физкультура. В жизни малыша не должно быть места гиподинамии.
Учите ребенка правильно сморкаться, учите обозначать свои жалобы, учите простым правилам гигиены — мыть ручки с мылом после каждого посещения улицы.
Водите ребенка на плановые профилактически осмотры, ни один врач не упрекнет, если мама в целях профилактики «зачастила» к докторам.
О первых признаках серозного менингита у детей вы можете узнать из нашей статьи.
Советы Комаровского
Известный педиатр Комаровский отмечает, что экссудативный отит является серьезным заболеванием. При необходимости ребенка могут госпитализировать.
Учитывая тот факт, что болезнь какое-то время проходит бессимптомно, Комаровский напоминает, как важно проходить профилактические осмотры.
Это должно случаться не реже раза в полгода, а у малышей можно проводить осмотр и чаще, раз в три месяца.
Если ребеночек склонен к частым ОРВИ, ринитам, то ходить к ЛОРу нужно чаще.
Понятие и характеристика
Болезнь характеризует отток жидкости в среднем ухе, но воспаление при этом отсутствует.
Инфекция проникает внутрь, локализуется в среднем ухе, но на первых этапах симптоматики, которые бы указывали на патологию, нет. Барабанная перепонка цела, существенной боли нет, но острота слуха потихоньку снижается.
Экссудативному отиту в большей степени подвержены детки 3-7 лет. Патология протекает без заметных признаков, хотя сначала в полости уха образуется серозный экссудат, а потом и гнойный.
По мере развития болезни у ребенка снижается слух, потому, если своевременно не провести терапию, то не исключено развитие тугоухости 3-ей степени.
Диагностика
Диагностировать болезнь может только отоларинголог.
Врач спросит, какие болезни перенес ребенок, осмотрит среднее ухо специальным инструментарием — проведет отоскопию.
Дополнительные методы исследования:
- Тимпанометрия — создается специальным образом давление в самом слуховом проходе.
- Аудиометрия — исследуется уровень слуха, а также восприятия звуков разных высот.
- Рентгенография — выявляет клеточные нарушения.
- КТ височных костей — делают при новом развитии недуга или в случае затруднения подготовки диагноза.
Врач выявляет, какие именно пути диагностики использовать в каждом конкретном случае.
Симптомы и признаки
Так как симптоматика выражена слабо, диагноз ставится поздно, и лечение обещает быть затяжным.
Температура тела малыша либо обычная, либо субфебрильная.
Общее состояние ребенка тоже в норме. Детки вообще могут абсолютно ни на что не жаловаться, потому его могут выявить буквально случайно на плановом приеме у отоларинголога.
Признаки недуга будут следующие:
- понижение остроты слуха;
- чувство давления или некоторого бульканья в области слухового прохода;
- треск в ушке;
- больной не полностью слышит свой голос;
- шум в ушках, когда поворачиваешь голову.
В остром периоде не исключена боль в ушке, но не сильная. Экссудата на тот момент еще нет, только нарушена воздушная циркуляция в слуховом проходе.
В подостром периоде сама жидкость становится вязкой, то больной может жаловаться на проблемы со слухом, его мучает чувство переливания жидкости, а также тяжести в ушке.
Профилактика
Всю профилактическую работу можно разделить на две части. Первая — стараться исключать болезни, которые могут привести к отиту. Это частые ОРВИ, риниты, гаймориты, синуситы, аденоиды.
Если избежать болезней не удалось, то в силах родителей грамотно и качественно их лечить, а главное, долечивать.
Вторая часть всех профилактических процедур — это повышение защитных сил организма.
А значит, элементарные закаливающие процедуры, частые и длительные прогулки на свежем воздухе, это приучение ребенку к правилам личной гигиены, это, наконец, спорт и физкультура. В жизни малыша не должно быть места гиподинамии.
Причины возникновения
Свое название недуг получил от слова экссудат — так называют жидкость, что собирается в среднем ухе. Она же считается удобной средой для жизнедеятельности патоорганизмов. Постепенно жидкость густеет, состоит преимущественно из слизи и гноя.
Причина болезни — нарушенная функция вентиляции слуховой трубы.
А это, в свою очередь, может случиться из-за перенесенной респираторной инфекции, например, бактериальной либо вирусной.
Также неблагоприятное воздействие неверно принимаемых антибиотиков тоже может спровоцировать этот опасный недуг.
Еще возможные предпосылки к болезни создают:
- аллергической природы ринит;
- хронический синусит;
- «волчья пасть»;
- аденоиды;
- сниженный иммунитет;
- пассивное курение.
Недостаточная развитость евстахиевой трубы — это еще один провоцирующий фактор. Проще говоря, из носового прохода болезни несложно попасть в среднее ухо, так как микробам и прочим патогенным организмам не приходится проделывать долгий путь.
А еще отоларингологи отмечают — табачный дым является одним из самых распространенных провокаторов болезни, потому нельзя курить в доме, где живет ребенок, и на улице, гуляя с ребенком, в машине и т.д.